Esta entrada se compone básicamente de dos textos, el primero de ellos es un breve artículo de Maria Fernanda Alonso publicado recientemente en la web Psyciencia, que se basa a su vez en el artículo de The Guardian titulado «La austeridad y la desigualdad alimentan las enfermedades mentales» (recomendamos echar un vistazo a los gráficos que acompañan al texto —también se pueden ver al final de la entrada—, y que recogen datos sobre el incremento descomunal de prescripción de antidepresivos y la prevalencia de los diagnósticos de salud mental más conocidos en las últimas tres décadas). Ambos escritos tienen como referencia un documento de las Naciones Unidas: Derecho de toda persona al disfrute del más alto nivel posiblede salud física y mental, del que reproducimos algunos de los pasajes que nos han parecido más interesantes para componer la segunda parte de esta entrada. En cualquier caso, recomendamos la lectura completa del documento de la ONU, que pone sobre la mesa el abismo que existe entre las recomendaciones de la organización supranacional (difícilmente calificable como tendenciosa o anticapitalista) y las prácticas habituales dentro de sus Estados miembros.
Esta entrada se compone básicamente de dos textos, el primero de ellos es un breve artículo de Maria Fernanda Alonso publicado recientemente en la web Psyciencia, que se basa a su vez en el artículo de The Guardian titulado «La austeridad y la desigualdad alimentan las enfermedades mentales» (recomendamos echar un vistazo a los gráficos que acompañan al texto —también se pueden ver al final de la entrada—, y que recogen datos sobre el incremento descomunal de prescripción de antidepresivos y la prevalencia de los diagnósticos de salud mental más conocidos en las últimas tres décadas). Ambos escritos tienen como referencia un documento de las Naciones Unidas: Derecho de toda persona al disfrute del más alto nivel posiblede salud física y mental, del que reproducimos algunos de los pasajes que nos han parecido más interesantes para componer la segunda parte de esta entrada. En cualquier caso, recomendamos la lectura completa del documento de la ONU, que pone sobre la mesa el abismo que existe entre las recomendaciones de la organización supranacional (difícilmente calificable como tendenciosa o anticapitalista) y las prácticas habituales dentro de sus Estados miembros.
El Dr. Dainius Pūras, principal vocero (Nota de Primera Vocal: «Relator Especial») de salud de la ONU, sostuvo que las medidas para abordar la desigualdad y la discriminación serían mucho más efectivas para combatir las enfermedades mentales que el énfasis que se ha puesto sobre los medicamentos y la terapia en los últimos 30 años. La austeridad, la desigualdad y la inseguridad laboral no sólo son perjudiciales para la salud mental, también la suscitan.
Desde la crisis financiera de 2008, las políticas que acentuaron la división, la desigualdad y el aislamiento social han sido malas para el equilibrio mental. “Las medidas de austeridad no contribuyeron positivamente a la buena salud mental”, dijo Pūras. “Las personas se sienten inseguras, se sienten ansiosas, no disfrutan de un buen bienestar emocional debido a esta situación de inseguridad”.
“La mejor manera de invertir en la salud mental de las personas es crear un ambiente de apoyo en todos los entornos, en la familia, el lugar de trabajo. Luego, por supuesto, se necesitan servicios [terapéuticos], pero no deben basarse en un modelo biomédico excesivo”. Agrega que ésta sería la mejor “vacuna” contra las enfermedades mentales, y señala que sería mucho mejor que el excesivo uso de medicamentos psicotrópicos que se registra actualmente.
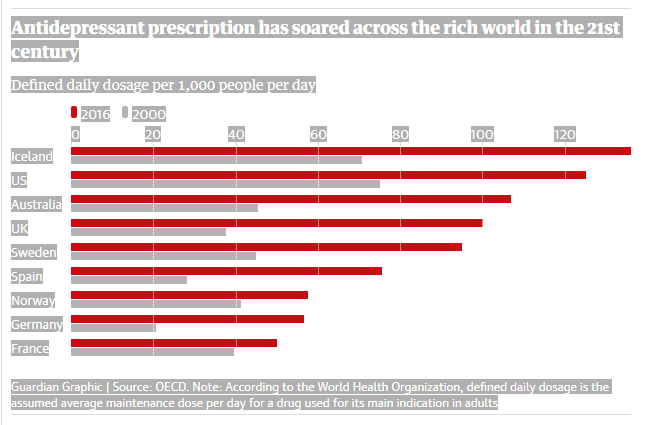
Con ahínco han tratado de curar enfermedades mentales como si fueran enfermedades físicas, a través de la “buena medicina”, sin pensar en los factores sociales que causan o contribuyen a algunos trastornos mentales. En los últimos 20 años, la prescripción de medicamentos psicotrópicos para tratar las enfermedades mentales, particularmente los antidepresivos, se ha disparado en todo el mundo.
Pūras declara que ésta es una respuesta inadecuada, y que la salud mental de la población general mejorará cuando los gobiernos tomen en serio cuestiones como la desigualdad, la pobrezay la discriminación.
Las últimas cifras de la Organización Mundial de la Salud (OMS) sugieren que 970 millones de personas en todo el mundo sufren algún tipo de angustia mental (Nota de Primera Vocal: preferimos el uso de la expresión «sufrimiento psíquico»), y la prevalencia de afecciones como la depresión y la ansiedad han aumentado más del 40% en los últimos 30 años.
A medida que la aceptación de la enfermedad mental ha crecido, el número de personas que buscan tratamiento ha crecido exponencialmente, abrumando los servicios en muchos países. El fenómeno ha dividido a los expertos en aquellos que ven la enfermedad mental como un mal funcionamiento predominantemente biológico, neurológico, tratable con drogas y terapia, y aquellos que creen que es mucho más psicosocial, el resultado de políticas gubernamentales, atomización social, pobreza, desigualdad e inseguridad.
“La desigualdad es un obstáculo clave para la salud mental a nivel mundial”, dice el informe de Pūras. “Muchos factores de riesgo para una pobre salud mental están estrechamente asociados con las desigualdades en las condiciones de la vida diaria. Muchos factores de riesgo también están relacionados con el impacto corrosivo de ver la vida como algo injusto”.
Para mejorar la salud mental, Pūras exige, entre otras cosas, reducir la desigualdad y la exclusión social, mejores programas para la primera infancia y la escuela, intervenciones rápidas para apoyar a aquellos que sufren experiencias infantiles adversas, una mayor sindicalización de la fuerza laboral y un mejor bienestar social.
También se refiere críticamente a “la enorme influencia de las compañías farmacéuticas en la difusión de información sesgada sobre problemas de salud mental” y dice que los Estados deberían contrarrestar esto. Los gobiernos podrían hacer mucho, dice, para prevenir enfermedades mentales en lugar de enfatizar las curas biomédicas.
Fragmentos del informe de la ONU Derecho de toda persona al disfrute del más alto nivel posiblede salud física y mental:
[…] La conceptualización de los determinantes de la salud mental requiere concentrarse en las relaciones y la vinculación social, lo que exige intervenciones estructurales en la sociedad y fuera del sector de la salud. Todavía hay una tendencia a utilizar modelos individualizados y causales para identificar determinantes de la salud mental como la violencia juvenil y las autolesiones. Esa tendencia da lugar a intervenciones centradas en factores de comportamiento inmediatos e individuales, en lugar de abordar adecuadamente las condiciones estructurales, que son las causas fundamentales. El cambio que se requiere a nivel de todo el sistema, aunque esté bien formulado en los documentos sobre políticas, no suele llevarse a cabo en la práctica. Las concepciones rígidas de los determinantes, junto con una dependencia excesiva de las explicaciones biomédicas de la angustia emocional y los problemas de salud mental, desvían la atención política de las políticas y medidas basadas en los derechos y que promueven la salud. Esta cuestión de los derechos humanos, que ha sido manifiestamente postergada, requiere una actuación urgente.
La explicación de las desigualdades en materia de salud mental va mucho más allá de lo biológico y lo individual y se extiende a lo social, lo económico y lo político. La vida de las personas se ve a menudo limitada por leyes y estructuras de gobierno y poder no equitativas, así como por políticas que estratifican a la sociedad, lo que afecta profundamente a las relaciones humanas y a la forma en quelas personas actúan a lo largo de sus vidas. El derecho a la salud mental complementa esta idea con el requisito de que a nadie se le niegue el acceso a un entorno psicosocial saludable para mantener su bienestar, y que toda persona tenga derecho a una vida con respeto, con nexos sociales, con igualdad de oportunidades y con dignidad.
[…] Ha recaído sobre personas la carga de gestionar y afrontar los daños sistémicos causados por el desconocimiento de los determinantes de la salud. Esas personas optan entoncespor un sector de atención de la salud mental que a menudo carece de recursos y enfoques adecuados para hacer frente a los problemas colectivos. Los Estados tienen la obligación de garantizar que las personas puedan ejercer su derecho a negarse a recibir tratamiento y de ayudar a quienes tratan de obtener acceso a un tratamiento, una asistencia y un apoyo basados en los derechos (como el apoyo social, la prestación de servicios gestionados por el usuario u otros servicios alternativos). Los Estados también tienen la obligación de generar entornos propicios y favorables que fomenten la salud mental y el bienestar.
[…] La terminología utilizada en el ámbito de la salud mental constituye una cuestión controvertida. Es necesario aceptar diferentes términos en función de cómo las personas definen sus propias experiencias de salud mental. La “salud mental”propiamente dicha puede representar una tradición biomédica para explicar y comprender experiencias vividas, angustia psíquica o emocional, traumas, el hecho de escuchar voces o una discapacidad. El Relator Especial reconoce que se trata de una esfera controvertida y que, si se utilizan adecuadamente, son importantes el sector de la salud y el modelo médico. Alienta a las partes interesadas a que reflexionen sobre la forma en que el predominio biomédico ha llevado a una excesiva medicalización del sector de la salud, en particular el de la salud mental, lo que ha impedido que se utilicen los recursos de un enfoque basado en los derechos para la promoción de la salud mental. El Relator Especial acoge con satisfacción la diversidad de la terminología, que puede promover diferentes enfoques de la salud mental que son igualmente importantes.
[…] La protección de la salud mental requiere la adopción de las medidas necesarias para evitar la interferencia de terceros. Ciertas prácticas nocivas, como la “terapia de conversión”para las personas lesbianas, gais, bisexuales, transgénero e intersexuales, los centros privados o “campamentos”en los que se utiliza la religiónen lugar de la ciencia para el tratamiento de la farmacodependencia o de los conflictos de salud mental y la influencia desproporcionada que ejercen las empresas farmacéuticas en la divulgación de información tendenciosa sobre las cuestiones relacionadas con la salud mental (véase A/72/137), requieren una acción positiva y protectora por parte del Estado. En muchas partes del mundo, esas prácticas son el resultado de un complejo conjunto de factores, como los desequilibrios de poder que dan lugar a la utilización sesgada de pruebas parciales, la falta de inversión en políticas y servicios basados en los derechos y la excesiva dependencia de medidas coactivas, punitivas y demasiado medicalizadas. Esas prácticas también ponen de manifiesto el incumplimiento de las obligaciones de hacer efectivo el derecho a la salud: demuestran una falta de voluntad política para apoyar, reproducir y mantener intervenciones sociales basadas en datos empíricos que fomenten el bienestar, prevengan la discriminación y promuevan la inclusión social.
[…] Las medidas que se adopten para hacer efectivo el derecho a la salud mental deben ser eficaces y requieren datos e información de carácter multidisciplinario y basados en hechos objetivos. Cada vez es más frecuente dar respuesta a los problemas de salud mental mediante la coacción, como excepción permitida por la legislación. La inversión continua en políticas y servicios en los que predominan los modelos de coacción, la excesiva medicalización y la institucionalización es un importante obstáculo para hacer efectivo el derecho a la salud mental. Esos sistemas refuerzan los círculos viciosos de estigmatización, discriminación y exclusión social y pueden ser más perjudiciales que los problemas de salud mental a los que se supone que deben hacer frente.
[…] Se ha menoscabado la verdadera participación debido a las asimetrías de poder arraigadas en los entornos tradicionales de la salud mental (véase A/HRC/35/21). La confianza, base de las relaciones terapéuticas, se ha visto erosionada, sobre todo cuando se da prioridad a prácticas coactivas y paternalistas. Las iniciativas de promoción impulsadas por los usuarios, las redes de apoyo entre iguales y, fundamentalmente, los nuevos métodos de trabajo, como la coproducción basada en una auténtica igualdad para las personas que han vivido la experiencia de los problemas de salud mental y los servicios correspondientes18, son esenciales para restablecer la confianza y concebir nuevas alternativas. Tales alternativas deben garantizar una participación representativa y genuina para configurar el bienestar mental y las intervenciones correspondientes. Las investigaciones impulsadas por los usuarios, con sus tradiciones emancipadoras en cuanto a la producción de conocimientos y datos objetivos, deberían gozar de la misma importancia que otros enfoques a los efectos de la formulación de políticas de salud mental que se ajusten a las obligaciones de derechos humanos.
[…] Es fundamental el establecimiento participativo de indicadores y puntos de referencia para supervisar los progresos realizados con miras al pleno ejercicio del derecho a la salud mental. Los indicadores deben alejarse de las tradiciones biomédicas, como por ejemplo el número de enfermedades mentales diagnosticadas, camas, hospitales y trabajadores de la salud especializados. Un enfoque reequilibrado que se centre por igual en los determinantes de toda la población a nivel comunitario y estructural, como la violencia, la sociedad civil y la participación social, la discriminación, la igualdad y el apoyo social, es una forma más alentadora de supervisar los verdaderos progresos logrados.
[…] El fomento de relaciones de apoyo, respetuosas y no violentas en el entorno de la atención de la salud, especialmente en el entorno de laatención de la salud mental, tiene una especial prioridad para el titular del mandato, ya que guarda relación con la dimensión sanadora de los profesionales de la salud y con la exigencia ética de no causar ningún daño. Las investigaciones realizadas muestran que muchos usuarios de los servicios de salud mental han experimentado formas generalizadas de violencia y de daño mientras se hallaban en tratamiento. Esta es una cuestión que preocupa mucho al Relator Especial.
[…] Las políticas actuales de salud mental se han visto afectadas en gran medida por la asimetría de poder y los prejuicios ocasionados por el predominio del modelo biomédico y las intervenciones biomédicas. Ese modelo ha dado lugar no solo al abuso de la coacción en el caso de discapacidades psicosociales, intelectuales y cognitivas, sino también a la medicalización de las reacciones normales a las múltiples presiones de la vida, incluidas las formas moderadas de ansiedad social, tristeza, timidez, absentismo escolar y comportamiento antisocial. El mensaje más contundente que puede transmitirse a las partes interesadas que disponen de los recursos y el poder necesarios para respaldar una verdadera transformación de la salud mental en todo el mundo es que es preciso cerrar la “brecha del tratamiento”. Al Relator Especial le preocupa que ese mensaje pueda fomentar el uso excesivo de categorías de diagnóstico y ampliar el modelo médico para diagnosticar patologías y ofrecer modalidades de tratamiento individual que den lugar a una medicalización excesiva. El mensaje evita que las políticas y prácticas adopten dos potentes enfoques modernos: un enfoque de salud públicay un enfoque basado en los derechos humanos.
Así pues, para que se pueda abordar eficazmente la cuestión de la violencia como determinante de la salud mental, es necesario examinar el papel de los servicios de salud mental en la perpetuación de prácticas violentas y paternalistas, que han reforzado el mito de que las personas con ciertos diagnósticos corren un alto riesgo de perpetuar la violencia y de constituir una amenaza para la sociedad. No hay pruebas científicas en apoyo de ese mito, instrumentalizado por leyes discriminatorias de salud mental que privan a las personas de su libertad y autonomía.
Lamentablemente, muchos ámbitos de los sistemas de atención de la salud mental, como los de las instituciones en régimen de internado y los hospitales psiquiátricos, con demasiada frecuencia propician por sí mismos una cultura de violencia, estigmatización e indefensión. Hay que abandonar los modelos que han potenciado el legado de discriminación, coacción y excesiva medicalización en relación con la atención de la salud mental. Es preciso reorientar los esfuerzos hacia alternativas no coactivas que respeten los derechos de las personas que hayan vivido una experiencia de problemas de salud mental y de la prestación de los correspondientes servicios enese ámbito. Tales alternativas deben abarcar el bienestar integral y dar prioridad a las personas y a cómo estas definen sus experiencias, así como a sus decisiones.
Las relaciones abusivas, la violencia de género, el abuso sexual, la violencia contra los niños y otras formas de violencia están estrechamente relacionadas con los desequilibrios de poder, con limitacionesde los derechos y libertades y con estructuras políticas, económicas y culturales que determinan la situación de una persona a lo largo de todo su ciclo vital en el hogar, la escuela, el trabajo, el entorno de la atención de la salud y la sociedad. Las condiciones socioeconómicas que generan inseguridad y temor respecto del futuro aumentan el riesgo de conflicto entre comunidades. Esas condiciones se dejan sentir individual y colectivamente, y tales experiencias tienen consecuencias interseccionales, en particular para las personas pertenecientes a minorías étnicas y raciales, las comunidades indígenas, los miembros de la comunidad lesbiana, gai, bisexual, transgénero e intersexual y las personas con discapacidad.
[…] Preocupaque la mala salud mental sea una amenaza para la productividad económica y que las soluciones consistan fundamentalmente en recuperar la fuerza de trabajo. El hincapié que se hace en los problemas de salud mental, considerados una carga a nivel mundial, y el llamamiento a reducir las deficiencias en el tratamiento y a lograr que las personas afectadas por esos problemas regresen al trabajo se mencionan cada vez más al justificar desde el punto de vista económico la necesidad de dar prioridad a los problemas de salud mental en todo el mundo.
[…] La violencia estructural es resultado de relaciones de poder desiguales en las estructuras sociales, particularmente representadas por el racismo, el sexismo, el heterosexismo y el capacitismo, en virtud de las cuales los grupos que se encuentran en una situación de vulnerabilidad se ven sistemáticamente impedidos de satisfacer sus necesidades básicas y no tienen las mismas oportunidades de vida que los demás. La violencia y la discriminación están intrínsecamente unidas entre sí; en todo el mundo, la salud mental de muchas personas está en peligro como resultado de formas evitables de violencia o de prácticas discriminatorias socialmente normalizadas. Con demasiada frecuencia, las investigaciones sobre la violencia y la salud mental se han centrado en criterios de diagnóstico, pero se ha prestado menos atención a determinantes tales como la pobreza, las experiencias traumáticas y la violencia, incluidas las experiencias negativas durante la infancia.
[…] Los servicios de salud mental estánexcesivamente centrados en enfoques desfasados mediante los cuales la mayoría de los recursos se asignan para tratar individualmente los problemas de salud mental que se hayan diagnosticado, lo que incluye la medicación psicotrópica y la atención en establecimientos.Ese desequilibrio mundial no hace sino intensificar las desigualdades en cuanto a la equidad, las pruebas y la aplicación.